「強迫性障害の症状が、腸内環境と関係しているかもしれない」
——そう聞くと、少し意外に感じるかもしれません。
実は近年、腸内細菌と脳の働きのつながりが、数多くの研究で明らかになってきています。
「第2の脳」とも呼ばれる腸は、ただ食べ物を消化するだけでなく、不安やストレス、さらには強迫性障害の症状にも影響を及ぼしている可能性があるのです。
✔ 「薬やカウンセリング以外でできることはないの?」
✔ 「日常生活の中で、少しでも心をラクにできる方法が知りたい」
そんなあなたに向けて、この記事では、
- 強迫性障害と腸内細菌に関する最新の研究結果
- 腸と脳がどのように影響しあっているのか
- 腸内環境を整えることで、心にどんな変化があるのか
をわかりやすく解説していきます。
読み終える頃には、「今日から試せる小さな一歩」がきっと見つかるはずです。
なぜ今、「腸と強迫性障害」が注目されているのか?

これまで強迫性障害は、「脳の中だけの問題」として捉えられることが一般的でした。
脳内の神経伝達物質(とくにセロトニン)の働きが関与していることから、SSRIなどの薬物療法や、認知行動療法(CBT)を用いた治療が中心となってきました。
ところが近年、“腸と脳は深くつながっている”という事実が、さまざまな研究によって明らかになってきています。
この腸と脳の双方向的な関係は「腸脳相関(gut-brain axis)」と呼ばれ、うつ病や不安障害、自閉スペクトラム症(ASD)などの精神疾患との関連性が注目されてきました。
そして今、その流れの中で、強迫性障害(OCD)も“腸からの影響を受けている可能性がある”という視点が広がり始めているのです。
- 腸内環境が乱れると、不安やストレスへの耐性が低下する
- 一部の腸内細菌は、脳内のセロトニン合成や神経炎症に影響を与える
- 動物実験では、腸内フローラの変化によって「強迫的な行動」が誘発されることも報告されている
こうした知見が積み重なるなかで、「心と脳だけを治す」時代から、「心と腸のつながりを整える」視点へと変化が起きているのです。
薬やカウンセリングと並行して、「腸」というもうひとつのアプローチが選択肢に加わることで、より広い視点で回復を考えられる時代になりつつあります。
腸と脳をつなぐ「腸脳相関」とは
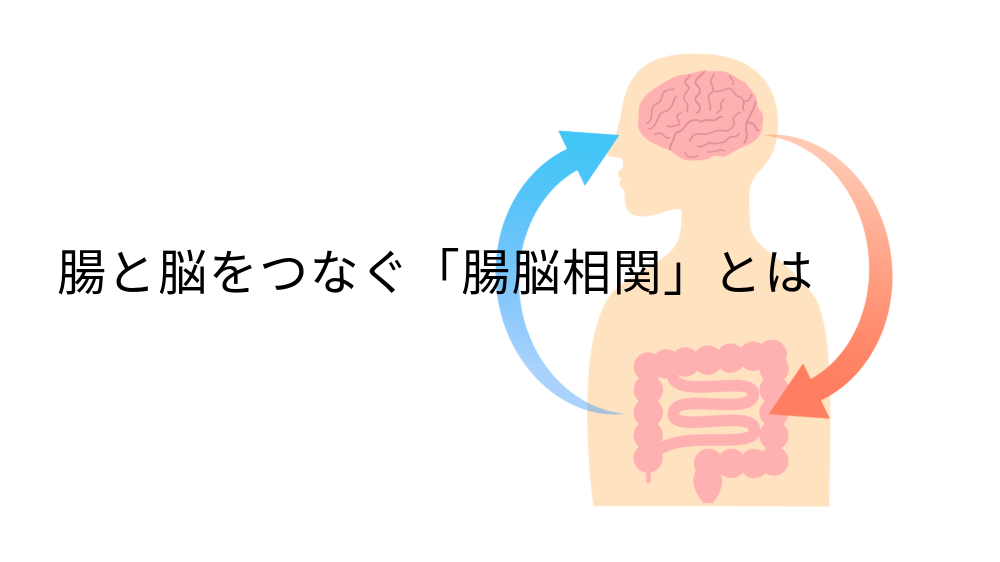
私たちの腸と脳は、まるで密接に連絡を取り合う“ふたつの司令塔”のように働いています。
この相互作用のことを「腸脳相関(ちょうのうそうかん)」と呼び、現在の神経科学や精神医学では、非常に重要な概念として注目されています。
腸脳相関とは、腸と脳が神経・免疫・ホルモン・腸内細菌を通じて双方向に影響を与え合う仕組みのこと。
特に、次のようなルートで情報のやり取りが行われていると考えられています。
- 迷走神経:腸から脳へ直接情報を伝える“神経の高速道路”のような役割
- ホルモンや神経伝達物質:腸で作られるセロトニンなどが血流に乗って脳に届く
- 免疫反応:腸内の炎症が全身、ひいては脳の働きにも影響を及ぼす
- 腸内細菌(腸内フローラ):代謝産物や信号物質を通じて、脳の機能や感情に関わる
実は、“セロトニンの約90%は脳ではなく“腸でつくられている”という事実をご存じでしょうか?
つまり、腸内環境が乱れると、脳内の神経伝達物質のバランスにも影響が及ぶ可能性があるのです。
こうした腸脳相関のメカニズムを通じて、腸内環境の乱れが「気分の落ち込み」「不安」「集中力の低下」などに関係することが、うつ病や不安障害の研究を通じてわかってきました。
そして今、その関係性は強迫性障害(OCD)にも及ぶのではないか?という視点が研究の世界で広がりつつあります。
心の不調を考えるとき、脳だけでなく腸の状態にも目を向ける——。それが「腸脳相関」の本質です。

強迫性障害と腸内環境:どんな関係があるのか?
強迫性障害(OCD)は、単なる「心の問題」ではなく、脳内の特定のネットワークや神経伝達物質の働きの異常が関わることがわかっています。
たとえば、セロトニンの調整機能や、大脳基底核・前頭前皮質の異常な活動が、“強迫観念が頭から離れない”“行動を繰り返してしまう”といった症状につながると考えられています。
では、ここで注目したいのが「腸内環境がその脳の働きにどう関わっているのか?」という視点です。
近年の研究では、腸内細菌のバランスが崩れることで、脳内の炎症反応やセロトニンの合成に影響を与え、それが強迫性障害の発症リスクや症状の重さと関連する可能性が示唆されています。
さらに、次のような観点からも関係性が考えられています。
- 腸内フローラの多様性が低いと、不安傾向や反すう思考が強くなる
- 特定の腸内細菌がセロトニンの前駆物質(トリプトファン)に影響を与える
- 慢性的な腸内炎症が、脳内のストレス応答系(HPA軸)を過剰に活性化させる
つまり、脳の感情・行動調整に関わる“化学的な基盤”を、腸がある程度左右している可能性があるということです。
「考えすぎてやめられない」「わかっていても止まらない」
——そんな強迫性障害の症状の背景に、実は“脳だけでなく腸にも負荷がかかっている”という新たな視点が浮かび上がってきています。
もちろん、腸内環境の乱れがOCDの“直接的な原因”であるとまでは断定できません。
けれども、腸が脳の働きに影響を与えることで、症状の出方や回復しやすさに関わっていると考えるのは、もはや突飛な仮説ではなくなりつつあるのです。
強迫性障害と腸内細菌の最新研究

強迫性障害と腸内細菌の関係は、まだ新しい研究分野ですが、ここ数年で信頼性の高いヒト対象の研究が報告され始めています。
ここでは、なかでも注目度が高く、学術的にも意義のある2つの研究を紹介します。
世界初の大規模解析|腸内細菌がOCDリスクに影響?(中国・2023年)
2025年に発表された中国・重慶医科大学による研究では、腸内細菌が強迫性障害の発症リスクに因果的に関与している可能性が、世界で初めてMR解析により示唆されました。
約18,000人分の腸内細菌データと、約199,000人の遺伝データを統合し「ProteobacteriaRuminococcaceae、Bilophilaは保護的」、「BacillalesやEubacterium ruminantium、Lachnospiraceae UCG001はリスク増加」と統計的に特定された点がポイントです。
逆因果の可能性も検証され、「OCDから腸内細菌への影響」は否定的でした。この研究は、腸内細菌を介したOCDへの新たな介入戦略に科学的根拠をもたらす意義ある報告です
この研究の特徴は、メンデルランダム化(MR)法という因果推論手法を用いている点です。
MRは、遺伝子の情報を使って「AがBの原因であるか」を調べる手法で、単なる相関関係を超えた分析が可能です。
OCDリスクとの関連が示唆された細菌群(2025年・中国研究より)
研究では、OCDリスクと因果的な関連がある可能性のある菌群が複数特定されました。
下記の表は、その中でも注目された細菌の例を、リスクとの関係ごとに整理したものです。
| リスクを下げる可能性がある菌 | 備考(主な働き) |
|---|---|
| プロテオバクテリア(Proteobacteria) | 多様な機能を持つ大きなグループ。過剰なら炎症要因にもなるが、一部は短鎖脂肪酸を産生する菌を含む可能性あり。 |
| ルミノコッカス科(Ruminococcaceae) | 食物繊維から酪酸を作る「善玉菌」。腸のバリア機能や脳機能に関与。 |
| ビロフィラ属(Bilophila) | 胆汁酸代謝に関与。一部に抗炎症作用を持つ可能性あり。 |
| リスクを高める可能性がある菌 | 備考(主な働き) |
|---|---|
| バチルス目(Bacillales) | 一部は炎症や感染に関与する菌を含む。過剰だと不安やストレス応答に影響の可能性。 |
| ラクノスピラ科UCG-001(Lachnospiraceae UCG001) | 本来は短鎖脂肪酸産生菌だが、バランスの崩れで悪玉化の可能性も。 |
| ユーバクテリウム・ルミナンティウム群(Eubacterium ruminantium group) | 一部の研究で不安や認知機能との関連が示唆。増加がリスク要因に? |
これは、「腸の状態が脳や心の状態に影響を与えるかもしれない」という仮説に、遺伝的な観点から科学的な裏付けが加わった画期的な研究です。
実際の患者で検証|腸内フローラの構成に違い(スペイン・2022年)
2022年、スペイン・バルセロナの研究チームは、強迫性障害(OCD)と腸内細菌の関係を実際の患者を対象に検証する臨床研究を行い、その成果をNature系列の査読付きジャーナル『Scientific Reports』に発表しました。
この研究では、OCD患者32名と年齢・性別を揃えた健常者33名の協力を得て、便と唾液(口腔)サンプルを採取し、16S rRNA遺伝子解析という方法で腸内フローラと口腔内細菌の構成を詳細に比較しました。
解析の結果、OCD群にはいくつかの明確な傾向が見られました。
- 腸内細菌の多様性(α多様性)が低下
→ これは腸内環境の“偏り”や“バランスの乱れ”を示すサインです。腸内細菌が少数の種類に偏ると、免疫や神経系の調整力が下がる可能性があります。 - 炎症に関与する可能性のある「Rikenellaceae(特にAlistipes属)」が増加
→ Alistipes属は、慢性炎症やストレス応答との関連が複数の研究で指摘されており、神経系にも影響を及ぼす可能性があると考えられています。 - 神経伝達物質の代謝に関わる「Coprococcus属」や「Prevotellaceae」が減少
→ 特にCoprococcusはドーパミン代謝産物(DOPAC)との関連が報告されており、その減少は報酬系の働きの鈍化や不安の増幅と関係している可能性があります。 - さらに、唾液中の口腔内フローラにも違い
→ FusobacteriaとActinobacteriaの比率など、OCD患者では口腔内細菌の構成にも明確な変化が見られました。
つまり、この研究から何が言えるのか?
この研究は、「OCDの人には、腸内細菌や口腔内細菌の構成に特有の偏りがある可能性がある」という、極めて実証的な証拠を提示しました。
とくに注目すべきは、神経伝達物質の代謝に関連する菌が減少し、炎症に関与する菌が増えているというパターンです。これは、腸内環境の乱れが脳機能の調整や不安傾向に関係する可能性を示唆しており、“腸と脳が密接につながっている”という腸脳相関の考え方と合致します。
もちろん、この研究だけで「腸内細菌がOCDの原因である」と断定はできませんが、今後の治療や予防の糸口として“腸内環境を整えること”が重要な視点になるかもしれません。
腸内細菌の機能別一覧表|スペインのOCD研究で注目された菌たち
OCD患者と健常者の腸内環境を比較した研究では、特定の菌の増減が確認されました。
ここでは、それぞれの菌がどのような役割を持ち、どのようなメンタル機能と関係しているのかを簡潔に整理しています。
研究結果を読み解く手がかりとしてご活用ください。
| 菌種・分類 | 主な役割・特徴 | OCDとの関係(研究より) |
|---|---|---|
| Coprococcus属(フィルミクテス門) | 神経伝達物質ドーパミンの代謝物DOPACに関連。抗炎症作用や幸福感との関係も。 | OCD群で減少。報酬系機能や気分調整に関与する可能性がある。 |
| Prevotellaceae(バクテロイデス門) | 粘膜バリア強化、短鎖脂肪酸(酪酸)産生などを担う。免疫・脳機能に貢献。 | OCD群で減少。腸内の安定性・精神の安定に影響する可能性。 |
| Rikenellaceae(Alistipes属) | 炎症性サイトカインとの関連が報告される。過剰になると腸内炎症や不安傾向と関連。 | OCD群で増加。炎症性バイアスやストレス応答に関与する可能性あり。 |
| Fusobacteria(口腔細菌) | 通常は口腔内に存在。増殖すると炎症や感染を引き起こす可能性。 | OCD患者の唾液中で比率が変動。口腔環境の乱れが神経系にも影響? |
| Actinobacteria(口腔細菌) | 常在菌として皮膚や口腔に分布し、免疫と関係。 | 健常者と比較して構成に違い。神経系や炎症への間接的影響が考えられる。 |
今後の展望:治療への応用はまだこれから
現時点では、これらの研究はあくまで「関係がある可能性がある」という段階であり、腸内細菌の操作(プロバイオティクスや食事療法)によってOCDの症状が確実に改善する、というレベルのエビデンスには至っていません。
しかし、これらの知見は明らかにひとつの方向性を示しています。
OCDという複雑な精神疾患に対して、「腸」というこれまでとは異なるアプローチからの理解と介入の可能性が生まれつつあるのです。
これまでの治療法に加えて、腸内環境という“内なる土台”を整えることが、補助的なセルフケアの選択肢として広がっていく未来が、そう遠くないかもしれません。

腸内細菌と精神疾患の共通点
近年、うつ病、不安障害、自閉スペクトラム症(ASD)など、さまざまな精神疾患において、腸内細菌の構成やバランスが特徴的に乱れていることが報告されています。
これらの疾患に共通して見られるのが、「腸脳相関(gut-brain axis)」の異常、すなわち腸と脳のコミュニケーションに何らかの障害が生じている可能性です。
うつ病とうつ傾向:炎症性細菌の増加と多様性の低下
多くの研究では、うつ病患者の腸内には以下のような変化が見られることが報告されています。
- 腸内細菌の多様性の低下
- 炎症性細菌(Proteobacteria など)の増加
- 神経伝達物質と関係するCoprococcus や Faecalibacterium の減少
これらの変化は、腸の炎症やバリア機能の低下を通じて脳の炎症を誘発し、情動制御に影響を及ぼすと考えられています。
不安障害:腸内で生成されるGABAとの関連
GABA(γ-アミノ酪酸)は、不安を和らげる神経伝達物質として知られていますが、これは脳だけでなく腸内細菌(乳酸菌やビフィズス菌)によっても生み出されることがわかっています。
- 一部の動物実験では、乳酸菌を摂取したマウスが不安行動を減らすという結果も報告されています。
- これは、腸内細菌が神経伝達物質を介して、ストレス応答や不安感情に影響を与える可能性を示すものです。
ASD(自閉スペクトラム症):消化器症状と腸内細菌の乱れ
自閉スペクトラム症では、消化器症状(便秘・腹部不快感)を伴うケースが多いことが知られています。
最近の研究では、ASDの子どもたちの腸内フローラに以下のような特徴が見られることが明らかになってきました:
- Clostridium属の増加、Bifidobacteriumの減少
- 短鎖脂肪酸の代謝バランスの変化
- 腸の透過性(リーキーガット)の亢進
こうした変化は、神経発達や感覚過敏など、ASDの症状に影響を及ぼしている可能性があると考えられています。
共通するメカニズムとは?
これらの疾患に共通して見られる腸内細菌の特徴は、次の3つのメカニズムを通じて脳に影響を与えていると考えられます:
| メカニズム | 内容 |
|---|---|
| ① 神経伝達物質の生成 | セロトニン、GABA、ドーパミンなどが腸内で生成・調整されている |
| ② 炎症・免疫反応 | 腸内の炎症が全身に波及し、脳内の炎症を誘導する(“炎症性うつ”など) |
| ③ HPA軸(ストレス応答系)の過剰反応 | 腸内環境の乱れによりストレスホルモン系が活性化し、情動調節に影響を与える |
このように、腸内細菌の異常はさまざまな精神疾患に共通する“見えない要因”として働いている可能性があり、強迫性障害も例外ではありません。
次のセクションでは、実際に「腸内細菌を操作することで不安行動が軽減された」研究を紹介していきます。
腸内フローラの多様性と強迫性障害のリスク

腸内フローラ(腸内細菌叢)の“多様性”は、私たちの健康を保つうえで極めて重要な指標のひとつです。
さまざまな細菌がバランスよく存在する状態は、腸の免疫機能やバリア機能を整え、脳との健全なコミュニケーション(腸脳相関)を保つことにつながります。
では、この「多様性の低下」が、強迫性障害(OCD)とどのように関わっているのでしょうか?
強迫性障害では腸内細菌の種類が減っている?
中国・西安交通大学の研究(2021年)では、強迫性障害患者30人と健常者30人の腸内細菌を比較したところ、以下のような違いが明らかになりました。
- OCD患者の腸内細菌は多様性が有意に低かった
- 特に、抗炎症性で知られる Faecalibacterium や Coprococcus などが減少
- 一方で、炎症を促す可能性のある細菌が相対的に増加
このような構成の変化は、腸内の免疫応答や神経伝達物質の生成に影響を与えると考えられています。
多様性の低下=脳のストレス耐性の低下?
腸内フローラの多様性が低いと、以下のような問題が起こる可能性があります。
| 腸内多様性の低下による影響 | 結果として生じやすいこと |
|---|---|
| 抗炎症物質(短鎖脂肪酸など)の減少 | 炎症性サイトカインが増え、脳の炎症を引き起こす可能性 |
| 神経伝達物質の産生能力の低下 | GABAやセロトニンなど“落ち着き”に関与する物質が不足 |
| 腸バリア機能の破綻(リーキーガット) | 有害物質が血中に漏れ出し、脳へ悪影響を及ぼす可能性 |
これらの影響は、「脳のストレス耐性を弱め、強迫観念や不安に過剰反応しやすくなる」という悪循環につながる可能性があります。
回復のヒントは「細菌の多様性を取り戻すこと」
現在のところ、腸内フローラの多様性を増やすことが、強迫性障害の治療にどの程度有効かは、まだ明確にされていません。
しかし、多様な食物繊維の摂取や発酵食品の活用、プレバイオティクス・プロバイオティクスの摂取によって腸内環境が整えば、メンタル面への好影響も期待できると考えられています。
大切なのは、「脳だけでなく腸もケアする」という発想。
不安や強迫的な思考に悩まされているとき、「食生活の見直し」が新たな一歩になるかもしれません。
続くセクションでは、「腸内環境を整える食事と生活習慣」について、具体的なヒントをお届けします。
腸内環境を整える食事と生活習慣

腸内環境を整えることは、単なる“お腹の調子をよくする”という話にとどまりません。
脳との密接な関係がある腸内細菌を整えることで、メンタルヘルス全体に良い影響をもたらす可能性が、さまざまな研究で示されています。
腸内環境を整える食事
では、どんな食事や生活習慣が「腸にやさしい」のでしょうか?腸内環境を整える3つの栄養素をご紹介します。
- 発酵食品:ヨーグルト、納豆、キムチなどの発酵食品は、腸内フローラのバランスを改善する生きた微生物(プロバイオティクス)を含んでおり、腸内環境の改善に役立ちます。
- 食物繊維:野菜、果物、豆類、きのこ、全粒穀物などに含まれる食物繊維は、腸内の善玉菌の栄養源となり、腸内環境を整えるのに有効と考えられています。
- プレバイオティクス:ごぼうやたまねぎに含まれるイヌリンやフラクトオリゴ糖などのプレバイオティクスは、善玉菌のエサとなり、腸内環境を整えるのに有効と考えられています。
これらの発酵食品(プロバイオティクス)とプレバイオティクス(善玉菌のエサ)を組み合わせて摂取することで、腸内環境の改善効果が高まります。この組み合わせは「シンバイオティクス(Synbiotics)」と呼ばれ、腸内環境をより良くすると考えられています。
特に注目されているのが「短鎖脂肪酸(酪酸・酢酸・プロピオン酸)」。
これらは腸のバリア機能を保ち、炎症を抑え、脳の健康にも関与する重要な物質です。
生活習慣の見直しも効果的
腸内環境は、食事だけでなく日々の生活リズムやストレス状態にも左右されます。
- 睡眠の質を整える:睡眠不足は腸内細菌のバランスを崩す大きな要因。毎日同じ時間に寝起きするリズムを保つことが腸にも◎。
- ストレスマネジメント:慢性的なストレスは腸の蠕動運動や免疫に悪影響を与えます。
呼吸法やマインドフルネス、軽い運動など、自分に合ったストレス緩和法を見つけましょう。 - 抗生物質の使いすぎに注意:抗生物質は腸内の悪玉菌だけでなく善玉菌も殺してしまいます。
やむを得ない場合を除き、安易な服用は避け、必要性を医師と相談しましょう。
“腸が整うと心が整う”というのは、あながち迷信ではありません。
食べ方や過ごし方を少しだけ見直すことが、心の安定にもつながっていくのです。

まとめ|腸内から心をととのえる、新しいアプローチ
近年、「腸と脳はつながっている」という概念が注目を集めるなかで、強迫性障害と腸内細菌の関係にも新たな光が当たっています。
- 腸内細菌は神経伝達物質の産生や免疫系の調節に関わり、脳の働きに影響を与える
- 強迫性障害の人は腸内フローラの多様性が低下している傾向があり、特定の菌の割合にも差がある可能性
- 食事や生活習慣の工夫で腸内環境を整えることが、心の安定に寄与することがある
といった事実が、最新の研究で少しずつ明らかになってきました。
とはいえ、腸内細菌だけで強迫性障害が「治る」わけではありません。
ですが、心と体を支える“土台”として腸内環境を整えることは、すべての治療法のベースとなり得るのです。
「食べること」「休むこと」「自分をいたわること」
そんな日々の積み重ねが、心の健康にも静かに効いてきます。
もしあなたが、治療に行き詰まりを感じていたり、何か少しでもできることを探していたのなら、まずは食事や生活の小さな選択を、腸にやさしい方向に変えてみるのも一つの方法です。
「腸から心をととのえる」それは、あなた自身のペースで歩める新しい方法かもしれません。








